憩室炎と大腸がんの関係を理解する
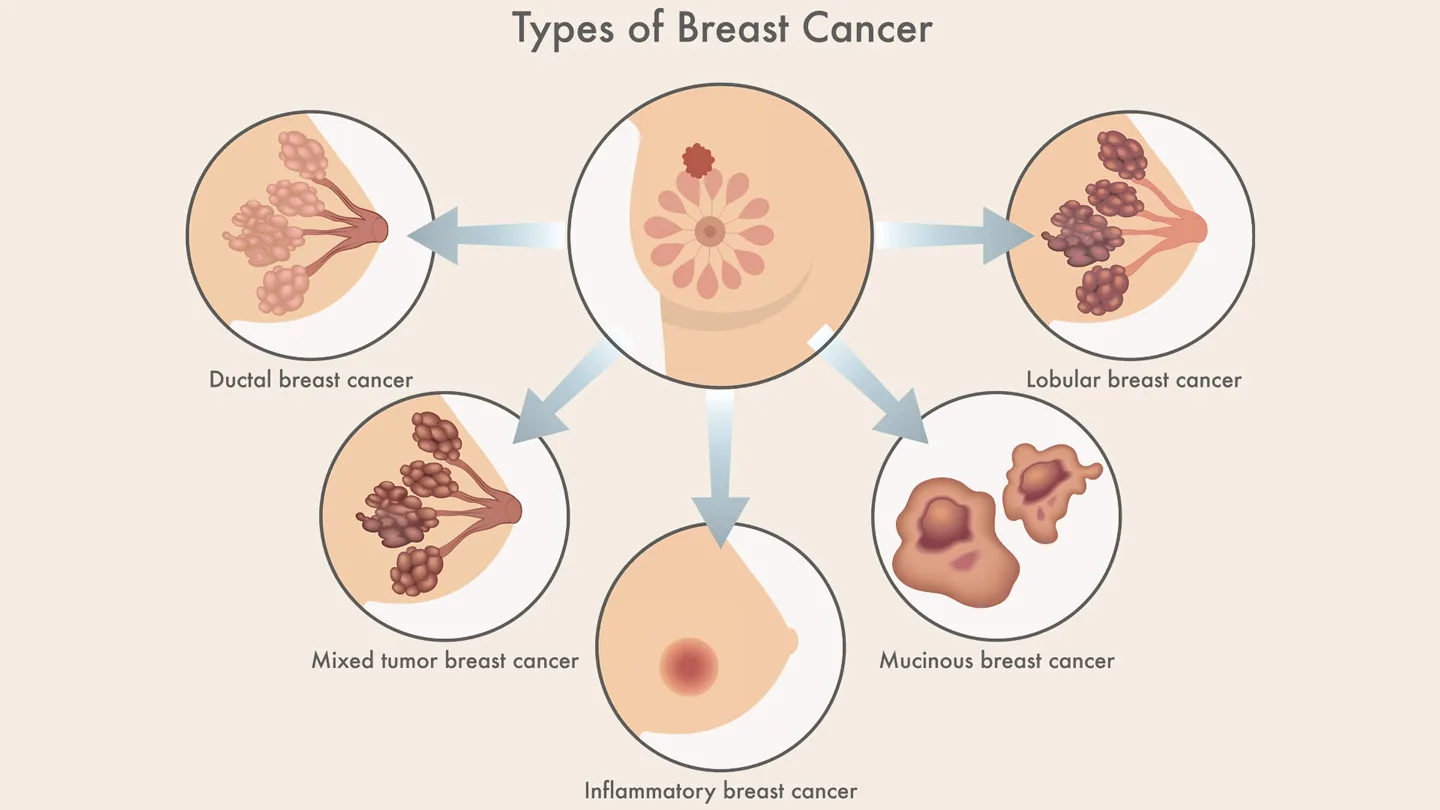
憩室炎と大腸がんの関係を理解する
憩室炎とは何か、それはどのように発症するのか?
憩室炎(ディバーティキュライティス)は、大腸(結腸)にある小さな袋状構造――憩室――が炎症や感染を起こす状態です。これらの憩室は、特にS状結腸において、腸壁の弱い部分に圧力がかかることで時間と共に形成されます。憩室が存在しても無症状であれば「憩室症(ディバーティキュローシス)」と呼ばれ、炎症を起こすと「憩室炎」と診断されます。
憩室形成の正確な原因は完全には解明されていませんが、加齢、食物繊維不足、慢性便秘が主要な要因です。憩室炎の症状は軽い炎症から、入院や手術が必要な重度の感染まで幅広くあります。
憩室炎を正しく理解することは重要です。なぜなら、長期的には膿瘍、穿孔、瘻孔などの合併症に加え、大腸がんとの関連も議論されているからです。
大腸がんとは何か、そしてなぜ深刻なのか?
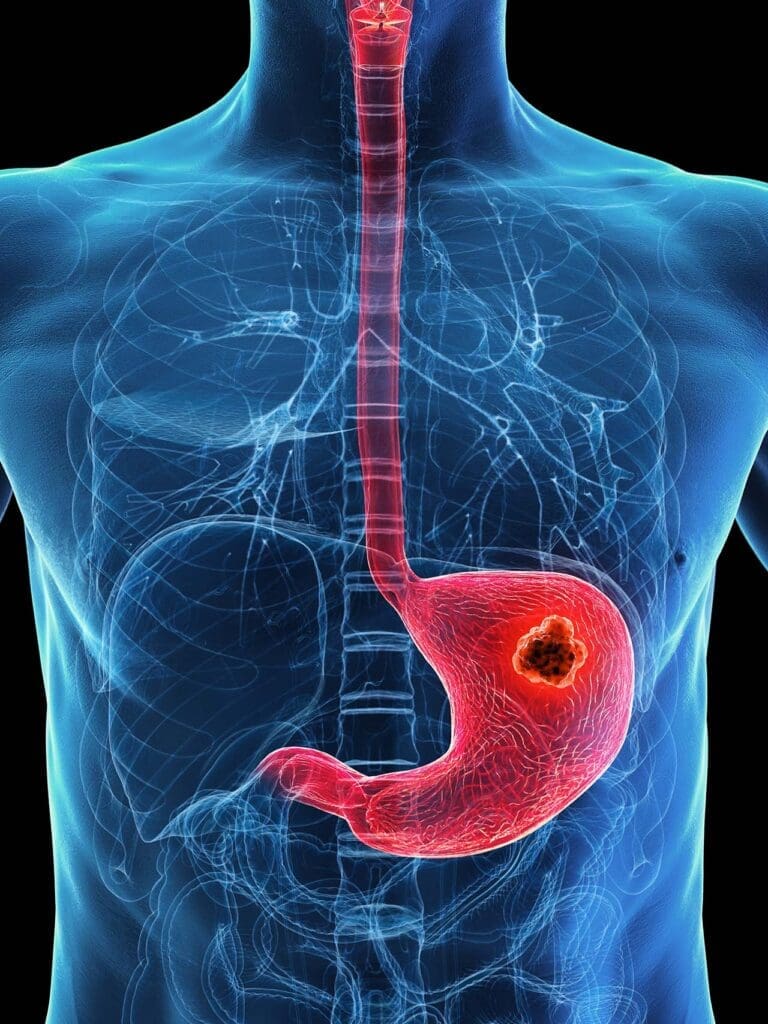
大腸がん(直腸にも及ぶ場合は「結腸直腸がん」)は、結腸内側の粘膜に異常細胞が集まって腫瘍を形成する疾患です。通常、ベニグンなポリープから始まり、早期に発見・除去されなければ徐々に悪性へと転化していきます。
このがんは世界で最も一般的かつ致死的ながんの一つですが、早期発見で治療成功率は高くなります。米国がん協会によると、結腸がん・直腸がんはアメリカにおいて男女問わずがん死の2番目に多い原因です。
憩室炎も大腸がんも同じ臓器に影響し、類似の症状を示すため、正確な診断と治療計画には、両者の違いと重なりを理解することが不可欠です。
憩室炎と大腸がんに共通する症状
憩室炎の患者が「これって大腸がんかも?」と心配するのはもっともなことです。なぜなら、両者は以下のように似た症状を呈することがあるからです:
- 腹痛(特に左下腹部)
- 排便習慣の変化
- 直腸出血
- 原因不明の疲労
- 膨満感や満腹感
以下に典型的な症状の比較表を示します:
| 症状 | 憩室炎 | 大腸がん |
| 腹痛 | 突然、鋭く、局所的に痛む | 徐々に始まり、鈍痛やけいれん状の痛み |
| 排便習慣の変化 | 便秘または下痢 | 長期的な変化、便の細長化 |
| 血便 | 鮮血が多い | 黒っぽかったり便と混ざって出る |
| 発熱 | 炎症期によく見られる | 早期にはまれ |
| 体重減少 | 合併症がなければまれ | 進行期によく見られる |
これらの症状の重なりにより、憩室炎のエピソード後に大腸内視鏡検査を勧められる理由でもあります。
憩室炎が大腸がんに進展するのか?
現時点での研究では、憩室炎が直接大腸がんを引き起こすという明確な証拠はありません。しかし、慢性的な炎症が続くことで結腸の細胞環境が変化し、初期の悪性腫瘍を隠したり、促進したりする可能性があると考えられています。
さらに、憩室炎を繰り返す患者はCT検査や内視鏡検査を受ける機会が多く、その過程で無症状のがんが偶然に発見されることもあります。
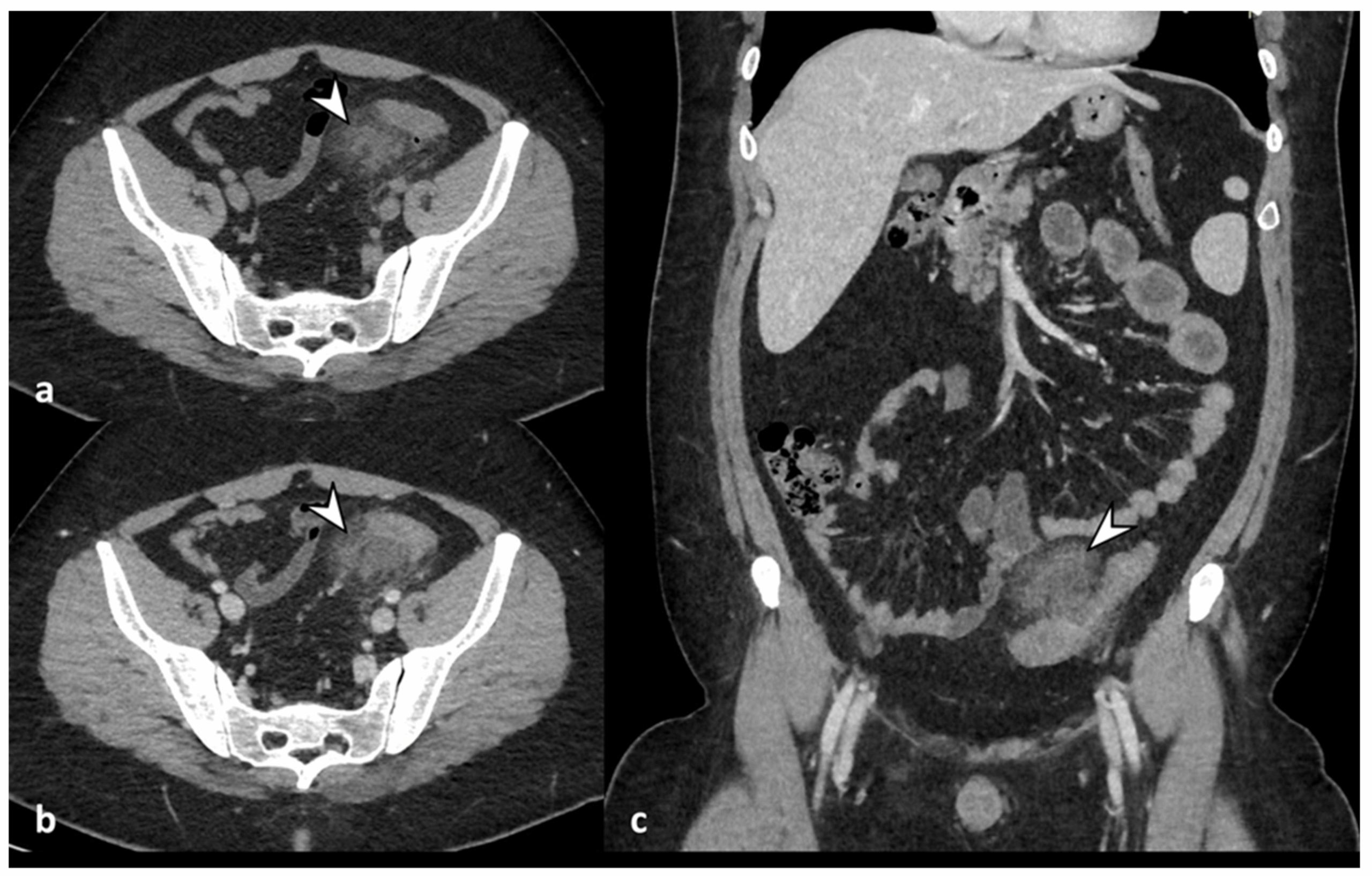
特に注意すべき点として、CTスキャンでは憩室炎と誤認されたものが、後の検査で実は大腸がんだったというケース報告もあるため、状況に応じて精密なフォローアップが必要です。
診断の難しさ:憩室炎ががんを隠す場合
臨床では、憩室炎と早期大腸がんの診断が重なってしまうことが非常に厄介です。どちらも結腸壁の肥厚や周辺の炎症を引き起こすため、CT画像で“憩室炎”と診断されていたものが、実際には悪性腫瘍だったというケースが存在します。
がん自体が引き起こす炎症が感染のように見えることで診断が遅れることがあり、とくに高齢者や憩室炎既往歴のない方が典型的とは異なる痛みや出血を訴える場合、慎重な検討が必要です。
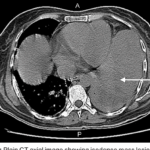
画像検査:検査でわかること・わからないこと
憩室炎および大腸がん診断において、**CT(造影)**は急性炎症、膿瘍、瘻孔、穿孔を高感度で検出できます。しかし、良性と悪性の病変を確定的に区別する能力は限られています。それゆえ、大腸内視鏡検査が視認と生検において依然として最も信頼される方法です。
| 検査方法 | 憩室炎への有用性 | 大腸がんへの有用性 | 制限点 |
| CTスキャン | 高い | 中程度 | 小さな腫瘍は見逃されることがある |
| 内視鏡(大腸) | 急性炎症後の評価に有用 | 非常に高い | 侵襲的、事前の腸管清掃が必要 |
| MRI | 第一選択ではない | 腸に特化して使われる事あり | 高価、直腸がん以外では使用少ない |
「CTでがんがわかりますか?」という質問がよくありますが、初期腫瘍はCTでは見逃される可能性があるため、最終診断には内視鏡と生検が不可欠です。
リスクファクター:どのような人が両方の疾患に罹りやすいか
憩室炎と大腸がんは別の疾患でも、多くのリスク要因を共有しています。とくに生活習慣、年齢、遺伝的素因が影響を及ぼします。
- 年齢:50歳以上は両疾患のリスクが急激に上がる
- 食生活:低繊維・高脂肪食、運動不足、肥満は両方の疾患に影響
- 遺伝:リンチ症候群や家族性大腸腺腫症(FAP)などが危険因子
- 代謝疾患:肥満や2型糖尿病
- 慢性炎症:長期に続く憩室炎や潰瘍性大腸炎(IBD)
これらの要素を踏まえて、医師はリスクに応じた検査・フォローアップ計画を立てることができます。
憩室炎後の予防的検査
急性憩室炎の後(とくに初回エピソード後)は、多くの患者が「完治した」と思い込んでしまいますが、医学的には回復後6~8週間以内に大腸内視鏡検査を受けることが推奨されています。これは、約10%の患者において、憩室炎と誤診されていた病変ががんであったという研究報告に基づきます。
長期的に見た経過:回復後のリスク管理
急性炎症が落ち着いたら、次に重視すべきは再発予防と大腸がんリスクの管理です。健康的なライフスタイルを維持することが最も重要です。特に高繊維食、適度な運動、適切な体重管理は中心的な役割を果たします。
複雑な憩室炎(狭窄、膿瘍、瘻孔など)の場合、予防的に手術が推奨されることもあります。
医療フォローには以下が含まれます:
- 症状の再現がないかの監視
- 複雑例では定期検査
- リスクに応じた内視鏡実施
- 必要に応じて栄養指導や消化器科受診
特に60代以上では、大腸がん対策として憩室炎治療も包括的に取り組む必要があります。
両疾患における大腸内視鏡の役割
大腸内視鏡は、憩室症・憩室炎・大腸がんの診断と治療の要です。CTは炎症の評価に優れますが、ポリープの切除や生検には直視下の内視鏡が必須です。
- 憩室炎後:癒合腔、狭窄、瘻孔を確認
- 大腸がん:ポリープや粘膜変化、生検により悪性細胞を調べます
急性期のスコープ挿入は穿孔のリスクがあるため、回復後6~8週間が推奨されます。
誤診:憩室炎ががんを隠す頻度
憩室炎と見間違われる初期の大腸腺がんは少なくありません。研究では、5~10%のケースで最初に治療された憩室炎が後に発がんと判明しています。
特に右下腹部痛や不明な出血がある高齢者では、「憩室炎だから」と安易に済ませず、高い警戒心が求められます。フォローアップの内視鏡と再画像検査が、命を救う可能性を高めます。
予防における食事・繊維・ライフスタイル
食事は憩室炎・大腸がんの予防法として最も強力な手段の一つです。繊維豊富な食事は便の流動を正常化し、結腸内圧を軽減し、新たな憩室形成を防ぎます。同時にがんリスクの低下にもつながります。
一方、赤身肉や飽和脂肪、加工食品の多い食生活は、両疾患のリスクを増加させます。水分補給も重要で、便秘悪化の回避につながります。
病理報告書の内容を理解する
大腸内視鏡検査や手術後に受け取る病理報告書は、採取された組織の顕微鏡所見をまとめた重要な資料です。憩室症、炎症、前がん性ポリープ、がんなどの診断判断に不可欠です。以下の用語はよく見られます:
- 過形成ポリープ(Hyperplastic polyps):一般的には良性
- 腺腫性ポリープ(Adenomatous polyps):前がん性、摘出・フォローが必要
- 炎症(Inflammation):憩室炎の活動性または治癒期を示す
- 異形成(Dysplasia):がんの前段階を意味する異常細胞増殖
- 浸潤性腺がん(Invasive adenocarcinoma):確定的な大腸がんの診断
報告書を読むのは戸惑うかもしれませんが、消化器専門医が用語や診断ステージを丁寧に説明し、今後の治療方針を提示してくれます。
臨床記録における憩室炎と大腸がんの比較
症状や画像ではフォローが難しいこともありますが、医師は以下の比較を参考にして診断や治療を導きます:
| 特徴 | 憩室炎 | 大腸がん |
| 発症時期 | 突然、発熱を伴うことが多い | ゆっくり進行、初期は無症状のこともある |
| 痛みの部位 | 左下腹部(S状結腸)集中 | 右側 or 左側 or 全体(場所は様々) |
| 抗生物質への反応 | 速やかに改善 | 改善しないかほとんど無反応 |
| 便の性状 | 鮮血が多い | 便と混ざる暗い血、場合によってはタール状 |
| 内視鏡所見 | 憩室、炎症による粘膜の赤み | ポリープ、腫瘍、潰瘍などが確認される |
これらは検査や手術の可否判断で活用され、画像診断が不確かな場合にも有用です。
まとめ:どちらかと診断されたらどうすべきか
憩室炎や大腸がんと診断されることは不安かもしれませんが、それぞれの対処法を理解することで安心と前向きな行動が可能になります。
憩室炎と診断された場合は:
- 抗生物質治療を完了する
- 食事を回復・予防向きに調整する
- 6~8週間後に大腸内視鏡検査を受ける
- 再発や合併症の兆候をモニターする
大腸がんと診断された場合は:
- 病期分類(ステージング)を進める
- 手術相談を行う
- 腫瘍内科にも相談(化学療法や放射線療法の検討)
- 栄養面・心理面からのサポートを受ける
憩室炎歴があっても必ずがんになるわけではありませんが、スクリーニングとセルフモニタリングが重要です。
よくあるご質問(FAQ)
ストレスは憩室炎やがんに影響しますか?
慢性ストレスは腸運動や免疫反応に影響して炎症を悪化させる可能性があり、生活習慣を乱して間接的にがんリスクも高めます。
憩室炎と大腸がんに遺伝的関連はありますか?
憩室炎自体は遺伝しませんが、結腸がんにはリンチ症候群などの強い遺伝的要因があります。家族歴がある場合は遺伝相談を検討してください。
プロバイオティクスは憩室炎に効きますか?
一部研究では腸内細菌バランス改善により症状軽減の可能性がありますが、食物繊維摂取や処方治療が優先されます。
痛みで憩室炎とがんを区別できますか?
憩室炎は鋭く局所的な痛み、大腸がんは鈍くけいれん様で持続的。または膨満感などもあります。
CTだけでがんは除外できますか?
CTは炎症や合併症を見るのに有用ですが、初期がんは見逃す可能性が高いため内視鏡検査が必要です。
内視鏡はいつ受けるべきですか?
急性憩室炎回復後6〜8週間後が推奨のタイミングです。
憩室炎の再発はがんにつながりますか?
直接的因果関係はありませんが、再発をきっかけに隠れたがんが発見される可能性が高まります。
がんのサインを見逃すリスクは?
治療に反応しない症状、体重減少、貧血、血便などがある場合は精密検査が必要です。
タバコは両疾患に悪影響ですか?
はい。血管や腸機能に悪影響を与えるため、合併症・がんリスクが高まります。
ナッツや種子は摂っても大丈夫ですか?
昔は禁忌でしたが、最近の研究ではむしろ繊維や栄養価が高く保護的とされます。
肥満は憩室炎と大腸がんに関係ありますか?
肥満は腸管圧や慢性炎症を促進し、どちらのリスクも増加します
性別で症状に差はありますか?
はい。女性では腹部膨満などの症状が多く、右側のがんで貧血を訴えやすい傾向があります。
食文化の影響はありますか?
西洋型食(赤肉・脂肪多め・食物繊維少なめ)はリスク上昇、東洋型食は予防効果が期待されます。
両方同時に診断されることはありますか?
はい。高齢者や不明出血などがある人では、憩室炎とがんの両方が同時に見つかるケースもあります。
憩室炎後のがんスクリーニング頻度は?
初回に異常がなければ通常10年ごとに、ポリープがあればより頻繁に。医師と相談してリスクに応じた間隔で検査を行いましょう。