胃がんによる吐血
胃がんにおける吐血:原因、緊急性、医療対応
なぜ胃がん患者に吐血が起こるのか?
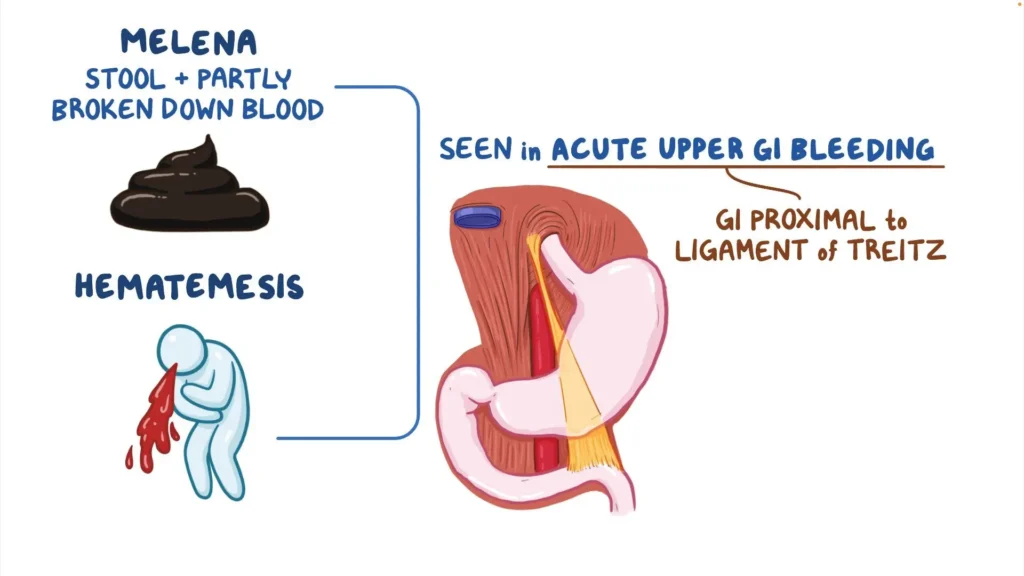
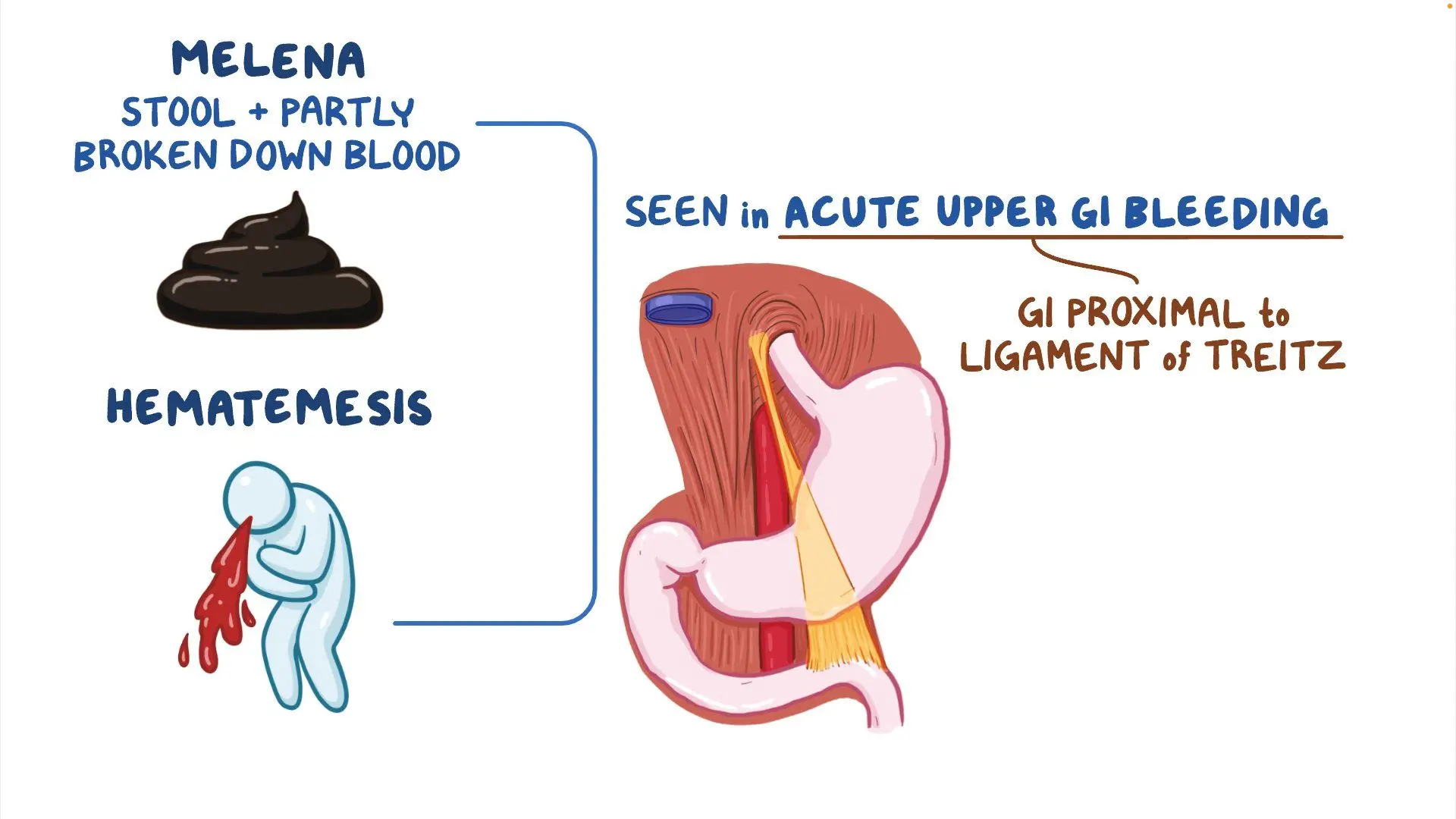
吐血(医学用語では「ヘマテメシス」)は、胃がんに関連する最も衝撃的な症状のひとつです。これは、特に潰瘍化した腫瘍や損傷した胃の血管からの上部消化管からの出血を反映しています。
胃がんの文脈では、腫瘍が血管を侵食したり、がん組織が壊死したり、周囲の構造に圧力がかかったりすることで吐血が生じることがあります。患者は、暗赤色の血液やコーヒーかすのような色の嘔吐物に気づくことがあり、時にはめまい、疲労、ショック症状を伴うこともあります。
この症状は必ずしも突然現れるわけではなく、多くの場合、腹部の不快感の悪化、吐き気、黒色便、胃内に血液がたまることによる胃音の増加など、微妙な前兆が先に現れます。
胃がんの合併症としての吐血を早期に認識することは非常に重要であり、通常は進行した疾患または緊急性の高い事態の兆候であることが多いです。
出血の仕組み:病態生理的なつながり
胃がん、特に腺がん(アデノカルチノーマ)は、胃の内側の粘膜層に発生し、進行すると潰瘍を形成します。腫瘍が粘膜下層や筋層などの深部に侵入することで、動脈や毛細血管が侵食されて内部出血が起こる可能性があります。
一部のケースでは、**抗がん剤、放射線治療、NSAIDs(非ステロイド性抗炎症薬)**などの治療薬が粘膜の防御機能を弱め、潰瘍化を促進します。さらに、腫瘍が新たな血管(新生血管)を形成することで、脆弱な血管が物理的・消化的ストレスによって出血しやすくなることもあります。
胃がんにおける吐血の主なメカニズム
| メカニズム | 吐血につながる仕組み |
| 腫瘍の潰瘍化 | 血管が胃酸や物理的損傷にさらされる |
| 血管への直接侵入 | 動脈や静脈の出血を引き起こす |
| 腫瘍組織の壊死 | 組織の破裂による出血 |
| 治療後の粘膜損傷 | 粘膜が弱くなり出血が生じる |
| 腫瘍の圧迫 | 周囲組織を引き伸ばし、裂け目を生じさせる |
また、胃壁への転移がある場合、血管の豊富な層や膵臓、肝臓などの隣接臓器への浸潤により、出血リスクはさらに高まることがあります。
胃がん患者における吐血の頻度
吐血は、早期の胃がんでは必ずしも見られるわけではありませんが、腫瘍が進行するにつれてその可能性は高まります。特に潰瘍化している腫瘍や、分化の悪い腫瘍ではよく見られます。また、積極的な治療を受けている患者や、胃炎や静脈瘤などの消化管疾患を併発している患者においても頻度が高くなります。
病期別の臨床観察による吐血の可能性
| 胃がんの病期 | 吐血の発生可能性 |
| 早期・表在性腫瘍 | まれ(約5〜10%) |
| 局所進行性かつ潰瘍性腫瘍 | 中程度(約20〜40%) |
| 血管侵襲を伴う進行期腫瘍 | 高い(約60〜75%) |
| 再発または転移性疾患 | 高リスク患者で最大80% |
回顧的な研究では、胃がんにおける吐血は、医療リソースの限られた地域では初期症状として現れることが多く、診断の遅れにつながることがわかっています。一方、先進国では病状の進行や再発の段階で起こることが多く、緊急内視鏡検査のきっかけになることが多いです。
このような患者で吐血を引き起こす要因
胃がん患者の吐血(消化管出血)は、さまざまな直接的・間接的な要因によって引き起こされる可能性があります。これらの要因を理解することは、予防や緊急時の対応に役立ちます。
消化管出血を誘発する要因
| 要因の種類 | 具体例と影響 |
| 腫瘍関連 | 腫瘍の侵食、血管への浸潤、食事による機械的刺激など |
| 治療によるもの | 放射線療法、化学療法、ステロイドによる潰瘍形成など |
| 薬剤関連 | NSAIDs(非ステロイド性抗炎症薬)、抗凝固薬、分子標的薬など |
| 感染・炎症 | ピロリ菌感染、二次的な胃炎による粘膜脆弱化など |
| 機械的ストレス | 嘔吐、えずき、胃の膨張などによる腫瘍部への圧力上昇 |
吐血は、安定していた患者に突然起こることもあります。そのため、**持続的な吐き気、貧血、腹部での異常な音(胃音)**などの症状がある患者には、定期的な観察が極めて重要です。
緊急の医療的対応が必要なとき
胃がんにおける吐血は常に重大な警告サインであり、一部のケースでは即時の入院が必要となります。重度の吐血は**循環血液量減少性ショック(低血圧や臓器不全を引き起こす生命を脅かす状態)**につながる可能性があります。
明るい赤い血液を大量に嘔吐する場合、ショックの兆候(冷たい手足、脈拍の低下、混乱)、胸痛、あるいは**黒くタール状の便(メレナ)**がある場合は、内部出血が進行している可能性があるため、緊急対応が必要です。特に、胃がんの診断を受けていて、胃粘膜が治療で弱っている患者はリスクが非常に高くなります。
繰り返す嘔吐や胃の痛みがすでにある場合は、管理可能な出血と急性出血を見極めることが重要です。
緊急症状とその臨床的解釈
| 症状・兆候 | 臨床的懸念 |
| 明るい赤い血の嘔吐 | 上部消化管での活動性出血 |
| コーヒーかす様の嘔吐物 | 緩やかな胃内出血(酸化された血液) |
| 青白く冷たい皮膚 + 頻脈 | 循環血液量減少またはショック |
| 吐血後の突然の意識消失 | 重度の胃内出血 |
| 黒色タール状の便(メレナ) | 継続する上部消化管からの出血 |
これらのサインが1つでも見られた場合は、すぐに救急外来での評価が必要です。
胃がんにおける出血の診断方法
患者が吐血を訴えた場合、医師の最優先事項は全身状態の安定化であり、その後に出血源の特定が行われます。診断は、身体診察、血液検査、内視鏡や画像診断の組み合わせによって進められます。
胃がんにおける吐血の診断手法
| 診断ツール | 主な目的 |
| 上部消化管内視鏡(EGD) | 出血部位の直接観察、腫瘍の範囲の把握 |
| 血算 + 凝固プロフィール | 貧血、血小板数、凝固異常の評価 |
| 造影CTスキャン | 腫瘍の浸潤、血管破裂、転移の有無を評価 |
| クロスマッチおよび血液型検査 | 輸血の準備 |
| 胃粘膜生検(可能な場合) | 腫瘍の組織型や潰瘍性病変の確認(出血が制御された場合) |
| 胃管吸引(内視鏡が遅れる場合) | 胃内に血液が存在するかを確認 |
上部消化管出血の診断では内視鏡がゴールドスタンダードとされており、出血の診断と同時に止血処置(焼灼、クリップ、注射など)も可能です。ただし、出血がひどくて視野が遮られる場合は、CTや血管造影(アンギオグラフィー)を用いて、胃壁転移や動脈性出血の有無を調べることがあります。
胃がん患者における吐血の治療方法
治療は主に3つの目標に基づいて行われます:
(1)患者の全身状態の安定化、(2)出血の停止、(3)原因であるがんへの対処です。出血の程度によって、内視鏡的、薬物的、または外科的な介入が選択されます。
吐血に対する臨床的アプローチ
| 介入の種類 | 具体例・適応ケース |
| 輸液補充 + 輸血 | 失われた体液とヘモグロビンの補充 |
| プロトンポンプ阻害薬(静脈投与) | 胃酸を抑えて出血部位の保護 |
| 内視鏡的止血 | 熱凝固、クリップ、注射療法など |
| 血管塞栓術(IVR) | 内視鏡で止血できない場合の血管閉塞 |
| 緊急手術 | コントロール不能な出血や腫瘍切除が必要な場合 |
| 腫瘍治療(化学療法・放射線療法) | 出血を起こしている腫瘍を縮小させる目的 |
補助的なケアとして、酸素投与、絶飲食(NPO)、凝固異常の是正も行われます。
末期がんで出血が繰り返され治療が困難な場合には、緩和的治療や症状緩和ケアが検討されます。
この命に関わる症状は予防できるのか?

胃がんにおける吐血(吐血性出血)は、必ずしも完全に予防できるわけではありません。しかし、一定の予防戦略をとることで、リスクを減らし迅速な対応を可能にすることができます。予防的ケアの主な目的は、胃粘膜の損傷を減らすこと、高リスク病変を早期に特定すること、薬剤や感染などの影響をコントロールすることです。
ハイリスク患者における予防対策
| 予防戦略 | 期待される予防効果 |
| 定期的な内視鏡検査 | 潰瘍性または出血傾向のある腫瘍を早期に発見 |
| NSAIDs や抗凝固薬の回避 | 胃粘膜損傷や出血リスクを軽減 |
| ヘリコバクター・ピロリ除菌 | 胃炎や粘膜損傷を予防 |
| ステロイドの使用制御 | 治療による潰瘍形成を最小限に抑える |
| 栄養と水分の適切なサポート | 胃粘膜の修復とバリア機能の維持を促進 |
体重減少、黒色便、持続する胃もたれ、食後に腹部で音がするなどの兆候がある患者は、速やかな評価が推奨されます。
出血前の警告サインを見逃さないことが、吐血を未然に防ぐ最善の対策となります。
治療後に吐血は止まるのか?
吐血が治療によって止まるかどうかは、腫瘍の進行度、出血部位、使用された治療法によって大きく異なります。多くの場合、腫瘍の潰瘍化による局所的な出血であれば、内視鏡的介入や腫瘍に対する治療によって完全に止血できることがあります。
腫瘍の切除が成功したり、化学療法が効果を示した患者では、出血エピソードが速やかに減少することが一般的です。
しかし、進行癌や転移を伴う症例、特に血管への浸潤や胃壁への転移がある場合には、出血が再発する可能性が高く、再度の処置や緩和的治療が必要となることもあります。
治療薬の副作用や粘膜障害が原因で起こる吐血の場合は、薬剤の調整や胃粘膜保護剤(例:PPI)の使用で、比較的速やかに症状が改善することが多いです。
臨床状況ごとの吐血改善の見込み
| 臨床シナリオ | 改善の可能性 |
| 潰瘍化した腫瘍からの局所的出血 | 内視鏡または外科治療により高確率で改善 |
| 転移病変または壊死に伴う出血 | 中〜低度。再発しやすい |
| 薬剤毒性による出血 | 中止と粘膜保護で改善が期待できる |
| 治療にも関わらず継続する出血 | 緩和的ケアの適用が視野に入る |
継続的なモニタリングや再内視鏡検査は、治癒状況の確認と再出血リスクの評価にとって不可欠です。
腫瘍専門医や消化器内科医の見解
消化器がん専門医や内視鏡医の間では、胃がんにおける吐血は緊急性の高い、かつ適切に対応すれば管理可能な合併症であるという認識が共有されています。
ただし、そのためには迅速な診断と多職種連携による治療が不可欠です。
消化器内科医は、早期内視鏡検査が診断と同時に止血治療を行えるため最も重要な初期対応手段であると強調しています。また、NSAIDs や抗凝固薬の不必要な使用を避けることも強く推奨しています。
一方で、腫瘍内科医は、出血を伴う腫瘍では治療の中断リスクが高く、個別に出血リスクとがん制御を両立させた治療計画が必要としています。
内視鏡治療が不可能または効果が不十分な場合には、放射線科医と連携して血管塞栓術などの代替手段を検討します。
両者はともに、進行がんの症例ではチーム医療が特に重要であり、治癒が難しい場合には苦痛の軽減や生活の質の向上、家族への準備支援に重点が移ると述べています。
また、過去に出血を経験した患者や、胃の異常音や体重減少がある患者に対して、早期に消化管出血のサインを把握できるよう教育することの重要性も強調されています。
医師に尋ねるべき質問
胃がんによる吐血のリスクとその治療について理解を深めるには、主治医に適切な質問をすることが重要です。以下の質問は、治療方針の決定を助け、不安を軽減するのに役立ちます。
| 質問内容 | なぜ重要なのか |
| この出血の原因は何ですか? | 腫瘍によるものか、治療副作用かを明確にするため |
| これは命に関わる状態ですか? | 緊急性とリスクの程度を把握するため |
| 今すぐ止血するにはどのような治療がありますか? | 直ちに必要な医療措置を理解するため |
| この出血はまた起こる可能性がありますか? | 再発リスクを予測し、備えるため |
| この腫瘍は切除または治療で出血を防げますか? | 治癒または制御可能性を評価するため |
| 薬や食事を見直した方がいいですか? | 出血を悪化させる要因を除くため |
| 化学療法は継続できますか? | がん治療の継続可否を判断するため |
| 今後どのようなフォローアップが必要ですか? | 再評価とモニタリング計画を知るため |
| 注意すべき警告サインはありますか? | 再出血の早期発見と対処のため |
| 今後また輸血や入院が必要になる可能性はありますか? | 次回に備えて家族や本人が準備できるようにするため |
| 将来の出血を防ぐ治療はありますか? | 長期管理の可能性を検討するため |
| 手術や血管塞栓術は適応になりますか? | 追加の手技的治療の選択肢を確認するため |
| 今回の出血は予後にどのような影響を与えますか? | がんの進行度や全体的な見通しを把握するため |
| 緩和ケアチームに相談した方がいいですか? | 症状管理や終末期医療の計画に関わる場合に備えて |
| 家庭で出血が起きた場合、家族はどう対処すべきですか? | 緊急時の行動マニュアルを明確にするため |
よくある質問(FAQ):胃がんにおける吐血について
吐血は必ずがんそのものが原因ですか?
いいえ。腫瘍の潰瘍化や治療の副作用、あるいは別の胃疾患が原因の場合もあります。ただし、胃がん患者の場合は腫瘍関連の可能性が高いです。
吐いたものが「コーヒーかす状」に見えるのはどういう意味ですか?
これは出血がゆっくり、または以前から継続していたことを示します。血液が胃の中で部分的に消化されたサインです。
どれくらいの出血量が危険ですか?
どんな量でも深刻な可能性がありますが、大量出血や、めまい・失神などの症状が伴う場合は緊急です。
吐血は自然に止まることがありますか?
まれにありますが、胃がんによる出血は再発しやすいため、必ず評価と治療を受けるべきです。
吐血した後でも化学療法は続けられますか?
原因や重症度によります。出血が制御されるまで一時中止や調整が必要な場合があります。
吐血はがんの悪化を意味しますか?
常にそうとは限りませんが、新たな出血や繰り返す出血は進行を示唆する場合があります。
内視鏡で止血できない場合、他に治療法はありますか?
はい。血管塞栓術や外科手術が検討されることがあります。末期では緩和ケアが中心になる場合もあります。
吐血するたびに救急に行くべきですか?
はい。胃がんの患者における吐血はすべて緊急対応が必要です。
胃酸抑制薬は効果がありますか?
はい。PPI(プロトンポンプ阻害薬)は酸を抑え、潰瘍部位の保護と止血を助けます。
出血後に何を食べてもよいですか?
医師の指示に従ってください。通常は最初、絶食(NPO)とされ、回復に応じて食事が再開されます。
出血は予測・予防できますか?
ある程度は可能です。定期的な内視鏡や、刺激物の回避、早期の症状への対応が重要です。
吐血は痛みを伴いますか?
嘔吐自体は痛みを伴わないことが多いですが、潰瘍や腫瘍の痛みがあると不快感を感じることがあります。
吐血は寿命に影響しますか?
特に進行がんで再発性や制御困難な出血がある場合、予後に影響する可能性がありますが、必ずしもそうとは限りません。
若い胃がん患者でも吐血することはありますか?
はい。特に潰瘍化した腫瘍や進行の早いがんでは、年齢に関係なく起こり得ます。
医師はどうやって出血箇所を特定するのですか?
内視鏡、画像検査、病歴などを総合して診断し、治療法を決定します。